-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaPoruchy kognitivních funkcí
Datum publikace: 29. 6. 2017
Souhrn: Poruchy kognitivních funkcí nejsou většinou izolované poruchy jedné funkce, především paměti, ale často se přidružují i poruchy dalších poznávacích funkcí včetně funkcí exekutivních. Jsou popsány základní poruchy kognitivních funkcí – demence, lehké poruchy poznávacích funkcí a ohraničené amnestické syndromy.
Kognitivní funkce
Kognitivní funkce jsou funkce centrálního systému, které slouží k poznání vnějšího i vnitřního světa. Tyto procesy a operace umožňují komunikaci, interagování s vnějším světem. Uvědomění si sebe i vnějšího světa spolu s následnými takto vyvolanými reakcemi patří k vyšší nervové činnosti.
Kognitivní funkce nejsou děleny jednotně, většinou se člení na základní, které nejsou přímo vázány na spolupráci s určitým efektorem (např. řečí, pohybem, komplexnějšími úkony), a na další, které jsou spojeny s určitými efektory.
Do první skupiny patří:
- paměť a učení,
- pozornost,
- myšlení (logické myšlení, schopnost originálního řešení problémů se obvykle označuje jako inteligence).
Do druhé skupiny náleží především:
- řeč, jazykové schopnosti včetně čtení a psaní a mluvení včetně artikulace,
- vnímání,
- chápání,
- schopnost počítání,
- konstrukční schopnosti (včetně zrakově-prostorových schopností a ideomotoriky [napodobování určitých činností]),
- chování a jednání (chováním se většinou myslí necílené a jednáním cílené projevy),
- představivost.
Mezi kognitivní funkce jsou řazeny také funkce exekutivní (výkonné), zahrnující schopnosti plánovat, rozhodovat se, řešit problémy a smysluplně jednat.
Velmi důležitými složkami kognitivních funkcí jsou paměť a schopnost učení se. Paměť lze dělit podle různých hledisek – existuje více typů jejího dělení. Jedno z nich je podle časové následnosti na paměť ultrakrátkou (ikonickou, echoickou, vyžadující správnou funkci frontálních laloků), krátkodobou (je realizována dočasnými nervovými spoji, dočasně vzniklými reverberačními okruhy; účastní se jí především hipokampy a při vybavení frontální laloky) a v procesu konsolidace vznikající dlouhodobou paměť (vytvoření paměťových engramů – syntéza specifických bílkovin, změny neuronálních dendritů – ke vzniku je třeba mechanizmu dlouhodobé potenciace probíhající na N-metyl-D-aspartátových (NMDA) glutamátergních receptorech s následnou aktivací některých proteinkináz i dalších enzymů – probíhá v hipokampu, ukládá se v různých oblastech neokortexu, k vybavení je třeba frontální lalok).
Dlouhodobá paměť je dělena do dvou skupin: na paměť deklarativní a nedeklarativní.
Deklarativní paměť – obsahy této paměti jsou přístupné vědomému vybavení, lze je vyjádřit slovy. Obsahy deklarativní paměti mohou vzniknout jednorázově. Deklarativní paměť vyžaduje funkci hipokampů. Obsahy – informace uložené v deklarativní paměti – mohou být v abstraktní formě (pojmy).
Deklarativní paměť se ještě dělí na paměť sémantickou, která představuje databázi našich vědomostí a znalostí, a na paměť epizodickou, která obsahuje informace o našich prožitcích a událostech. Tato paměť určuje naši identitu.
Epizodická paměť bývá porušena např. u Alzheimerovy choroby nebo Korsakovova syndromu, sémantická např. u subtypu frontotemporální lobární degenerace.
Nedeklarativní paměť je implicitní, není přístupna vědomému vybavení. Patří sem např. podmíněné reflexy, emoční paměť, habituace, senzitizace, důležitá složka je tzv. procedurální paměť, ve které jsou uloženy naučené motorické dovednosti, jako jsou řeč, chůze apod. Nedeklarativní paměť nezávisí na funkci hipokampů, ale na funkci bazálních ganglií, cerebella a neokortexu. Jako příklad postižení mohou sloužit tzv. podkorové (subkortikální) demence, např. demence u Parkinsonovy choroby.
Poruchy paměti a jiných kognitivních funkcí
Poruchy paměti bývají málokdy izolované. Většinou přicházejí zároveň poruchy více kognitivních funkcí najednou.
Poruchy paměti a dalších kognitivních funkcí můžeme dělit dle tíže postižení na:
- demence,
- mírnější poruchy než demence – různé formy mírné poruchy poznávacích funkcí,
- ohraničené amnestické syndromy.
Demence
Jsou to závažné poruchy, které vznikají po vytvoření základů kognitivních funkcí (po 2. – 5. roce života). Demence jsou syndromy, které mají tři základní okruhy postižení:
- kognitivní funkce (včetně exekutivních funkcí),
- aktivity denního života,
- behaviorální a psychologické symptomy demence.
Aktivity denního života odrážejí stupeň demence – na počátku bývá úbytek schopností složitých profesních aktivit a s progresí demence upadají i běžné schopnosti, jako jsou péče o vlastní hygienu, schopnost obléknout se, nebo dokonce najíst se.
Behaviorální a psychologické symptomy demence (BPSD) se rozvíjejí většinou u pokročilejších demencí. Jsou to poruchy chování, např. vykřikování, ničení věcí, neustálé upoutávání pozornosti, agitovanost (neustálý neklid působící velmi rušivě), projevy agrese aj. Dále sem patří přidružené emoční projevy, např. deprese nebo úzkost při demenci. Mezi BPSD také náleží poruchy spánku, někdy posun cyklu spánek – bdění s denním pospáváním a nočními neklidy nebo hypersomnie. Také je zkráceno stadium IV non-REM spánku.
Kognitivní funkce mohou být postiženy různou měrou a různým způsobem. Demence lze dělit na převážně kortikální, u kterých je primárně postižena paměť nebo jiné korové funkce (např. řeč, schopnost počítat, zrakově-prostorové funkce), a na demence převážně subkortikální, u kterých jsou postiženy primárně exekutivní funkce.
Diferenciálně diagnosticky je nutno od demencí odlišit stavy, které jsou přechodného charakteru, ale mohou klinický obraz demence napodobovat. Je to především těžká deprese, při které v důsledku psychomotorického útlumu i vlastní depresivní nálady dochází až k obrazu depresivní pseudodemence. Navíc pacienti trpící těžkými depresemi často zdůrazňují to, že si nic nepamatují. Mnozí pacienti s demencí se naproti tomu snaží svůj kognitivní defekt zastírat. K poruchám kognitivních funkcí dochází rovněž u delirií, která jsou přechodného charakteru, ale často se opakují. Navíc jak deprese, tak deliria mohou být přítomny u demencí (deliria nasedající na demenci).
Demence lze zhruba dělit na demence neurodegenerativního původu a na demence symptomatické (sekundární), u kterých je příčinou např. systémové onemocnění postihující také CNS, intoxikace, trauma mozku, tumory aj.
Demence neurodegenerativního původu:
Alzheimerova choroba
Je to nejčastější příčina demencí vůbec. Je zodpovědná minimálně za 60 % demencí, z nichž některé jsou spolupodmíněny účastí vaskulární složky (smíšené demence). Alzheimerova choroba má specifický neuropatologický obraz. Z transmembránového neuronálního proteinu, amyloidového prekurzorového proteinu, jsou působením enzymů beta - a gama-sekretáz extracelulárně odštěpovány peptidy o délce 40–42 aminokyselin (u zdravých lidí jsou odštěpovány kratší, fyziologické fragmenty za účasti enzymu alfa-sekretázy). Tyto odštěpené peptidy se pak spojují do oligomerů, které jsou velice toxické – poškozují např. mitochondrie (dochází k uvolnění volných radikálů a ke snížení tvorby energie) a synapse a posléze se tyto oligomery dále spojují, vytvářejí fibrily beta-amyloidu, které pak koagulují v extracelulárních prostorách kortexu, dále polymerují a vytvářejí amyloidové plaky. Tyto útvary představují okrsky neurodegenerace, kde dochází k uvolnění zánětlivých cytokinů, volných radikálů a excitačních aminokyselin. Zároveň dochází k poškození tau-proteinu, což je strukturální protein neuronů spojený s mikrotubuly. Dochází k patické hyperfosforylaci tohoto proteinu, který tím přestává plnit svoji funkci. Fosforylovaný tau-protein vytváří útvary, kterým se říká neurofibrilární tangles. Takto postižené neurony podléhají apoptóze a zanikají. Dochází k řadě dalších neuropatologických změn, např. ke snížené tvorbě růstových faktorů mozku (BDNF, NGF). Výsledkem všech změn je pak snížení neuronální plasticity – snížení tvorby nových dendritických trnů, vytváření nových neuronálních okruhů – a zvýšení neuronální apoptózy spolu se snížením neurogeneze. To je pak podkladem klinického syndromu demence. Makroskopicky dochází k mozkové atrofii, která začíná v meziální temporální oblasti – nejdříve postihuje hipokampy, dále amygdaly a čichový kortex. Postupně atrofují temporální a parietální laloky. Frontální a okcipitální laloky atrofují podstatně méně.
Z neurotransmiterových systémů je u Alzheimerovy choroby porušen již v časných stadiích centrální acetylcholinergní systém, nedostatečně je tvořen a uvolňován acetylcholin. Dále při rozvoji choroby dochází k postižení glutamátergního systému – dochází ke snížení zpětného vychytávání excitačních aminokyselin, k excitotoxicitě, k nadměrnému influxu kalcia do neuronů prostřednictvím ionotropních receptorů NMDA (N-metyl-D-aspartát) a v důsledku toho k aktivaci proapoptotických genů a k neuronální apoptóze. Menším dílem jsou postiženy i některé jiné neurotransmiterové systémy, např. serotonergní.
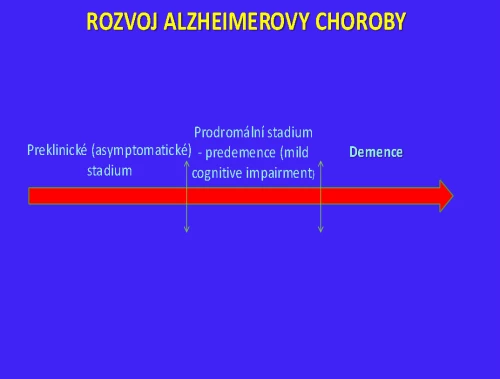
Alzheimerova choroba má svůj vývoj (viz obr. 1). Nejprve dochází k tvorbě depozit beta-amyloidu, což lze zjistit řadu let před objevením se poruch paměti metodou pozitronové emisní tomografie při použití značených látek vážících se na beta-amyloid. Je to asymptomatické stadium. Pak nastává stadium tzv. amnestické formy mírné poruchy poznávacích funkcí, kdy je postižený ještě soběstačný, ale již má poruchy epizodické paměti. Pak následuje stadium demence. Pokud hovoříme o demenci u Alzheimerovy choroby, měli bychom hovořit o Alzheimerově chorobě ve stadiu demence.
Varovné příznaky Alzheimerovy choroby dle České alzheimerovské společnosti:
- ztráta paměti, která ovlivňuje schopnosti plnit běžné pracovní úlohy,
- problémy s vykonáváním běžných činností,
- problémy s řečí,
- časová a místní dezorientace,
- špatný nebo zhoršující se racionální úsudek,
- problémy s abstraktním myšlením,
- zakládání věcí na nesprávné místo,
- změny nálady nebo chování,
- změny osobnosti,
- ztráta iniciativy.
Klinický obraz Alzheimerovy choroby: Po dlouhém asymptomatickém stadiu přichází stadium mírné poruchy poznávacích funkcí amnestického typu. Pak nastává stadium demence. Rozvoj alzheimerovské demence je pomalý, plíživý, často nenápadný (někdy jsou příznaky neprávem přisuzovány stáří). V popředí je porucha epizodické paměti – pacienti zapomínají nejprve recentní, později i vzdálené události a prožitky. Zapomenou, že s někým hovořili nebo telefonovali, zapomínají, co měli k jídlu a podobně. Poměrně časné bývají poruchy prostorové i časové orientace – orientují se špatně v málo známých místech, ale s progresí demence i ve známých místech, ztrácí se např. v dopravních prostředcích a při pokročilé demenci se neorientují ani v okolí bydliště nebo ve vlastním bytě. Dochází k poruše logického uvažování a soudnosti, nejsou schopni abstrakce. Projevuje se porucha pracovní paměti a pozornosti, postižení ztrácejí osobní věci, zakládají je na nesprávné místo (klíče do ledničky apod.). Ztrácejí se dřívější zájmy. Dochází k celkovému snížení výkonnosti a iniciativy a zpravidla ke zpomalení psychomotorického tempa. Objevují se poruchy aktivit denního života – nejprve ztráta schopnosti složitých aktivit, později např. schopnosti používat mobilní telefon nebo ovladač televize. Kuchařky zapomínají postupy při vaření a podobně. V těžkém stadiu demence nejsou pacienti schopni se sami obléct, udržovat osobní hygienu. Dochází k inkontinenci, objevuje se často motorický syndrom s pády a nakonec imobilizační syndrom. Ve středním stadiu demence se objevují behaviorální a psychologické příznaky demence, ale depresivní, úzkostná nebo dysforická nálada se mohou objevit již na počátku demence.
Alzheimerova choroba končí letálně, postižení umírají na hypostatické pneumonie, úrazy při pádech a podobně. Alzheimerovu chorobu je ale nutno pokládat za primární příčinu smrti. Průběh choroby, pokud není komplikována cévními změnami mozku, somatickými komplikacemi, vlivy nevhodné medikace apod., je plynule progredientní, bez větších výkyvů, někdy s obdobími jakýchsi plateau – zpomalení progrese. Klinicky vyjádřená Alzheimerova choroba trvá průměrně 7–10 let, někdy méně – jen několik let (zpravidla u familiárních výskytů formy s časným začátkem) –, výjimečně i déle než 15 let.
Alzheimerova choroba ve stadiu demence se dělí na formu s časným začátkem, kdy nastupují klinické (prodromální) příznaky před 65. rokem, a formu s pozdním začátkem, většinovou, kde příznaky nastupují v 65 a více letech života. Forma s časným začátkem zahrnuje hlavně geneticky podmíněné, familiárně se vyskytující příznaky. Těchto pacientů je málo, zlomky procenta až několik procent. Většina případů je sporadických. Ve věku 60 let trpí Alzheimerovou chorobou průměrně 2 % populace a toto číslo se každých 5 let více než zdvojnásobí. Hlavními rizikovými faktory jsou věk, výskyt Alzheimerovy choroby u nejbližších pokrevních příbuzných a přítomnost alely 4 apolipoproteinu Eepsilon.
Diagnostika Alzheimerovy choroby: Jsou používána různá diagnostická kritéria, především NINCDS-ADRDA a z nich vycházející kritéria MKN-10. Tato klasifikační kritéria nám zjistí jednak pravděpodobnou Alzheimerovu chorobu, jednak možnou Alzheimerovu chorobu s menším stupněm pravděpodobnosti a jednak nepravděpodobnou Alzheimerovu chorobu.
Nová, upřesňující kritéria doplňují schéma NINCDS-ADRDA o následující kritéria:
- V popředí poruchy kognitivních funkcí je od začátku porucha epizodické paměti.
- Vyšetření pomocí magnetické rezonance doplněné volumometrií meziálních temporálních struktur ukazuje atrofii hipokampů a přilehlých oblastí s rozšířením temporálních rohů postranních komor.
- Vyšetřením metodou SPECT při použití značené fluorodesoxyglukózy je zjišťován hypometabolizmus v temporálních a parietálních lalocích.
- Při vyšetření mozkomíšního moku je zjišťován triplet proteinů a porovnáván s věkově srovnatelnými zdravými lidmi – dochází ke snížení hladiny beta-amyloidu a zvýšení hladiny tau - a fosfo-tau-proteinu.
- Velmi nákladné je vyšetření metodou pozitronové emisní tomografie při použití značených látek, které se vážou na beta-amyloid. Toto vyšetření odhalí Alzheimerovu chorobu i v preklinickém stadiu.
Terapie Alzheimerovy choroby: Vzhledem k tomu, že etiologie této nemoci není dosud vysvětlena, nejsme schopni léčit kauzálně. Nynější léčba pouze zpomaluje průběh demence a prodlužuje lehká stadia demence na úkor těžkých stadií. Z farmak je použití založeno na důkazech u těchto skupin:
- Inhibitory mozkových acetylcholinesteráz (i butyrylcholinesteráz): donepezil, rivastigmin, galantamin. Jsou používány u lehkých až středně pokročilých demencí.
- Mírný blokátor NMDA ionotropních glutamátergních receptorů (memantin) je používán u středních a pokročilých (nikoli velmi těžkých) demencí. Obě skupiny farmak se mohou kombinovat.
- Nižší stupeň evidence má extrakt ginkgo biloby EGb 761 – manuál Světové federace společností pro biologickou psychiatrii doporučuje EGb 761 jako přípravek rovnocenný dvěma předchozím, jiné manuály ho doporučují jako přídatnou medikaci. Je nutno podávat dostatečnou dávku – doporučená dávka je 2× 120 mg/den, přípravek bývá v praxi poddávkováván.
- Nezbytnou součástí léčby jsou nefarmakologické přístupy, např. procvičování a reedukace dovedností, paměťová cvičení a jiné metody. Důležitá je spolupráce s rodinou pacienta a s pečovateli. Nutná je léčba všech somatických onemocnění, přiměřená výživa a hydratace.
- V určitých případech je nutno farmakologicky léčit behaviorální a psychologické příznaky demence. Vzhledem k tomu, že jejich podkladem je často úzkostná a depresivní symptomatika a/nebo deplece serotoninu, podávají se antidepresiva ze skupiny selektivních inhibitorů serotoninu (SSRI), v nezbytných případech na kratší dobu i antipsychotika.
Demence s Lewyho tělísky (Lewy body disease)
Je to druhá nejčastější neurodegenerativní choroba vedoucí k demenci a třetí nejčastější příčina demence vůbec. U tohoto typu neurodegenerativní choroby dochází k degradaci neuronálního proteinu alfa-synukleinu a k určitému stupni alzheimerovských změn. Porucha má následující klinické příznaky:
- Z dlouhodobého hlediska jde o chronicky progredientní demenci, ale z krátkodobého časového hlediska je nemoc fluktuující, se značně kolísavým obrazem.
- Nejpostiženější kognitivní funkcí je pozornost.
- Vyskytují se halucinace zrakové a někdy i komplexní (s pocitem vtažení do děje), častěji v noci. Tyto poruchy vnímání pak postižení vysvětlují paranoidně-perzekučními bludy.
- Ve většině případů se vyskytuje extrapyramidová hypertonicko-hypokinetická (parkinsonská) symptomatika, hlavně svalová rigidita.
- Pacienti trpí častými pády, které jsou umocňované podáním antipsychotik (neuroleptik), na něž jsou nemocní extrémně přecitlivělí.
- Z dalších příznaků se často vyskytují nasedající deliria a deprese.
Tímto typem demence nejčastěji onemocní muži ve věku 75 a více let. Léčba demence s Lewyho tělísky je shodná s léčbou demence u Alzheimerovy choroby, navíc je někdy nutno používat antiparkinsonika.
Frontotemporální lobární degenerace
Tato nejednotná skupina demencí vzniká na podkladě degenerace tau-proteinu (tato degenerace je rozdílná oproti Alzheimerově chorobě), na podkladě degenerace proteinu TDP-43 nebo s inkluzemi ubikvitinu. Klinicky existuje několik forem:
-
- a) Behaviorální varianta: Začíná poruchami chování a/nebo emotivity. Vyskytuje se buď apatie s depresí, nebo častěji rozjařenost, repetitivní chování (opakování stejných úkonů, vyprávění stejných příhod), rozvolnění eticko-estetického schématu se ztrátou společenských konvencí a s výraznou změnou osobnosti. Projevují se frontální poruchy – nepozornost, potíže s plánováním a koncentrací, poruchy abstraktního myšlení, soudnosti, anozognózie. Postupně se rozvíjejí fatické poruchy. Je řazena mezi presenilní demence, objevuje se již v pátém decenniu života.
- b) Primární progresivní afázie (PPA): Tato porucha začíná fatickými poruchami a dělí se ještě na:
- Nonfluentní/agramatickou variantu PPA, kdy je porušena tvorba slov a vět (motorická afázie), řeč není plynulá, je pomalá, s agramatizmy, komolením slov, vázne porozumění složitějším větám. Postupně se mohou rozvinout i behaviorální poruchy.
- Sémantickou variantu PPA, což je porucha porozumění řeči (senzorická afázie), porucha porozumění jednotlivým slovům (anomie), řeč je plynulá (fluentní afázie), s dobrou artikulací, ale bezobsažná. Mohou se projevit poruchy chování.
- Logopenickou variantu PPA, která se projevuje vypadáváním pojmů, slov (anomická afázie), pomalou řečí, používáním bezobsažných výrazů, opakováním částí vět.
-
c) Frontotemporální lobární degenerace s poruchami periferního motoneuronu (vzácně se tato demence vyskytuje u amyotrofické laterální sklerózy).
-
d) Frontotemporální lobární degenerace s extrapyramidovou symptomatikou, při níž se vyskytují dvě vzácné jednotky, progresivní supranukleární obrna a kortikobazální degenerace (syndrom).
Část frontotemporálních lobárních degenerací je geneticky podmíněna. Léčba je pouze symptomatická. Používají se serotonergní antidepresiva (bývá zjišťován centrální deficit serotoninu), která mohou zlepšit chování nemocných.
Demence při Parkinsonově chorobě
Asi u 20–30 % pacientů s Parkinsonovou chorobou se postupně rozvíjí demence, která je typicky subkortikální. V popředí jsou poruchy exekutivních funkcí, nerozhodnost, pomalá progrese myšlení (bradyfrenie), pomalé vybavování z dlouhodobé paměti, někdy deprese. V léčbě se používá inhibitor mozkových cholinesteráz rivastigmin.
Prionové demence (transmisivní spongiformní encefalopatie)
Tyto demence jsou způsobeny změnami způsobenými priony a jejich hromaděním v mozku. Priony jsou patické proteiny vzniklé z neuronálního prionového prekurzorového proteinu. Některé jsou podmíněné mutací na 20. chromozomu (familiární výskyt), jiné ne. Mezi prionové demence patří především Creutzfeldtova–Jakobova choroba a její nová varianta – bovinní spongiformní encefalopatie (nemoc šílených krav). Ostatní prionové demence jsou velmi vzácné. Creutzfeldtova–Jakobova choroba probíhá velmi rychle a zpravidla za několik měsíců končí letálně. Specifická terapie zatím neexistuje.
Ostatní demence neurodegenerativního původu
Tyto demence jsou poměrně vzácné. Častěji se setkáváme s Huntingtonovou choreou. Toto onemocnění je hereditární autozomálně-dominantně přenosné, mutace je na 4. chromozomu, dochází k nadměrnému opakování tripletů bází kódujících glutamin v proteinu huntingtinu. Čím větší je repeat tohoto tripletu, tím je časnější začátek a horší klinický obraz. Huntingtonova chorea se kromě neurologických příznaků (choreatiformní pohyby, poruchy chůze a řeči) projevuje typickou podkorovou demencí s poruchami exekutivních funkcí.
Symptomatické (sekundární) demence
Vaskulární demence
Tyto demence představují v čisté formě asi 15–20 % všech demencí, existuje však velký počet případů smíšených demencí, kde se kromě vaskulárních faktorů uplatňuje také Alzheimerova choroba. Vaskulární demence vznikají na podkladě mozkových infarktů, zpravidla malých, lakunárních, ale mohou vzniknout i na podkladě jednoho infarktu většího rozsahu v oblastech strategicky významných pro paměť. Mimo to se uplatňují mikroangiopatie a vznik okrsků demyelinizace.
Klinické projevy jsou dány lokalizací cévního poškození mozku a jeho rozsahem.
Je rozlišováno několik typů vaskulárních demencí:
Vaskulární demence s náhlým začátkem vzniká po cévních mozkových příhodách na podkladě jednoho rozsáhlejšího infarktu. Začátek je velmi rychlý. Průběh je fluktuující.
Multiinfarktová demence vzniká na podkladě vícečetných infarktů postihujících kortex a vyznačuje se poměrně rychlým začátkem, fluktuujícím průběhem (změny stavu se mohou dostavovat v průběhu dní, ale i hodin), relativně zachovalou osobností (na rozdíl od Alzheimerovy choroby) s dlouho zachovalou nozognózií, časté jsou deprese, neurologické syndromy i reflexologický nález, častá hypertenze, iktus nebo diabetes mellitus v anamnéze, hypercholesterolemie a další rizikové faktory. Postižena je především paměť, zpravidla ve více složkách, ale také další kognitivní funkce.
Smíšená kortikální a subkortikální vaskulární demence se podobá multiinfarktové demenci, je u ní však více zastoupena subkortikální složka – postižení bílé hmoty a podkorové šedi. Může být přítomna porucha exekutivních funkcí.
Subkortikální vaskulární demence se vyznačuje mnohočetnými infarkty v bílé hmotě mozku a někdy i v bazálních gangliích. V popředí je porucha exekutivních funkcí, celková zpomalenost včetně pomalého myšlení, časté deprese, mohou být přítomny extrapyramidové příznaky. Tento typ demence vzniká zpravidla na podkladě hypertenzní encefalopatie.
Další typy vaskulárních demencí jsou vzácné, náleží mezi ně např. geneticky podmíněné onemocnění CADASIL.
Diagnostika vaskulárních demencí: Diagnostikujeme na podkladě klinického obrazu i vývoje, posuzujeme rizikové faktory. Zobrazovací metody CT a MRI zobrazí mozkové infarkty, vyšetření SPECT poruchy perfúze v postižených oblastech mozku.
Terapie vaskulárních demencí: Základní terapie spočívá v léčbě vyvolávajících příčin: arteriální hypertenze, hypercholesterolemie a hypertriglyceridemie, diabetu mellitu, obezity, ischemické choroby srdeční, fibrilace síní. Je nutno vystříhat se kouření. Jsou podávána antiagregancia – kys. acetylosalicylová, clopidogrel, ticlopidin aj., někdy také antikoagulancia. Dále je používán extrakt ginkgo biloby EGb 761. U látek zlepšujících mikrocirkulaci (vinpocetin, nicergolin aj.) jsou výsledky nejisté. Zlepšení demence prokázaly také inhibitory mozkových acetylcholinesteráz, ale v této indikaci nejsou hrazeny zdravotními pojišťovnami.
Další symptomatické demence
Těchto demencí je řada, ale jsou poměrně vzácné. Zde jsou častěji se vyskytující:
- Demence infekční etiologie, především na podkladě neurolues a AIDS.
- Metabolicky podmíněné demence, např. Wilsonova choroba na podkladě nadměrného ukládání volné mědi v organizmu při geneticky podmíněné tvorbě proteinu ceruloplazminu.
- Demence posttraumatické etiologie – zde záleží na rozsahu mozkové kontuze a její lokalizaci.
- Demence na podkladech chronických subdurálních a epidurálních hematomů.
- Demence při normotenzním hydrocefalu, která je v některých případech léčitelná operativně (zavedení zkratu z mozkových komor na cévní periferii).
- Demence při nitrolebních tumorech, buď primárních tumorech nervové tkáně (glioblastom, meduloblastom aj.), nebo tumorech s mozkovými metastázami.
- Demence intoxikační etiologie – v naší republice jsou z této skupiny nejčastější alkoholové demence.
Mírná porucha poznávacích funkcí (mild cognitive impairment, MCI)
Tato ne zcela jednoznačně definovaná porucha představuje přechodný stav mezi normou a demencí, ale někdy zůstává stacionární. U MCI zůstává na rozdíl od demence zachovalá soběstačnost, nejsou podstatné poruchy aktivit denního života. Má různé formy. Pokud je postižena paměť, hovoříme o amnestické formě mírné poruchy poznávacích funkcí. Paměť je postižena subjektivně i objektivně, v psychometrických testech zjišťujeme úbytek max. o 1,5 směrodatné odchylky od normy, tj. od zdravých paměťově intaktních osob stejného věku a vzdělání. Amnestická forma může být jednodoménová – pokud je postižena pouze paměť –, nebo multidoménová, pokud je kromě paměti postiženo více kognitivních funkcí. Amnestická MCI bývá nejčastěji vývojovým stadiem Alzheimerovy choroby, až v 18 % přechází za rok do Alzheimerovy choroby ve stadiu demence. Přechod do alzheimerovské demence indikuje často m. j. i počínající atrofie hipokampů. Multidoménové formy MCI často přecházejí do vaskulárních demencí, forma s poruchou řečových funkcí do frontotemporálních lobárních neurodegenerací. Formy s poruchou exekutivních funkcí přecházejí do subkortikálních demencí, jako jsou demence při Parkinsonově chorobě nebo vaskulární subkortikální demence. Do demence s Lewyho tělísky mohou přejít formy, kde je postižena pozornost, zrakově-prostorové funkce a/nebo se vyskytují ojedinělé noční halucinace.
Ne zcela jednoznačně je uznávána stacionární forma bez progrese do demence, někdy označovaná jako AAMI (age-associated memory impairment).
Při terapeutickém ovlivnění mírné poruchy poznávacích funkcí má své místo extrakt ginkgo biloby EGb761, a to v dávce 240 mg/den (2× 120 mg). Studie s inhibitory mozkových cholinesteráz neprokázaly dostatečný efekt těchto látek, vyjma studie s donepezilem, kde bylo prokázáno zlepšení kognitivních funkcí přetrvávajících déle než jeden rok u nosičů alely 4 apolipoproteinu Eepsilon.
Ohraničené amnestické syndromy
Tyto syndromy jsou ohraničeny časově – zaujímají jen určité časové období, někdy krátké, minutové až hodinové, někdy jsou to dny až týdny, nebo jsou perzistentní. U těchto poruch je narušena krátkodobá paměť a paměťová konsolidace (vštípivost), postižení nejsou schopni se učit nové paměťové obsahy. Neprojevuje se porucha vědomí, pozornosti, celkového intelektu ani okamžitého zapamatování. Nejsou narušeny aktivity denního života ani se nevyskytují poruchy chování typické pro demence. Etiologicky bývá zjišťována porucha obou hipokampů (mediotemporální struktury) nebo hypotalamo-diencefalických struktur. Z dalších, konsekventních příznaků se mohou vyskytnout konfabulace, amnestická dezorientace, emoční poruchy či nenáhled choroby. Ve vztahu k vyvolávající události rozeznáváme amnézii retrográdní, sahající před dobu působení příčinné noxy, a anterográdní, objevující se po působení vyvolávající noxy.
Nejčastější příčiny amnestického syndromu jsou:
- Tranzitorní amnestické syndromy:
- tranzitorní epileptická amnézie,
- tranzitorní globální amnézie (pravděpodobně tranzientní ischemie),
- posttraumatická amnézie;
- Perzistentní amnestické syndromy:
- korsakovské alkoholové a nealkoholové syndromy,
- herpetické amnestické syndromy,
- hypoxicky podmíněné amnestické syndromy,
- cerebrovaskulárně podmíněné amnestické syndromy,
- amnestické syndromy po úrazech hlavy,
- další amnestické syndromy (např. alkoholové okénko – palimpsest).
Kurz je již bez kreditace, vhodný k edukaci
Byl pro Vás kurz přínosný? Rádi byste se k němu vyjádřili? Napište nám − Vaše názory a postřehy nás zajímají. Zveřejňovat je nebudeme, ale rádi Vám na ně odpovíme.
Přihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



