-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaPrediabetes
Datum publikace: 1. 10. 2018
Úvod
Prediabetes je reverzibilní stav různých abnormalit glykémie, který je často spojen s obezitou a metabolickým syndromem. Jeho riziko spočívá v možné progresi do manifestního diabetu a nezávisle na stupni poruchy glukózové homeostázy ohrožuje pacienta i zvýšeným rizikem kardiovaskulárních komplikací. V České republice má prediabetes asi pět procent populace (1). Může se vyskytnout v jakémkoli věku, riziko s přibývajícím věkem výrazně stoupá.
Vývoj prediabetu
Prediabetes je porucha glukózové homeostázy, která může předcházet rozvoji manifestního diabetu. Jestliže není diagnostikován a léčen, až 37 % prediabetiků může mít do čtyř let diabetes 2. typu (2), a navíc se již u nich mohou projevit pozdní cévní komplikace. Specifické diabetické komplikace se vyvíjejí v závislosti na délce chronické hyperglykémie, která může být přehlédnuta právě v latentní prediabetické fázi.
U diabetiků 1. typu se porucha glukózové homeostázy do okamžiku manifestace diabetu rozvíjí velice rychle, takže je obtížné ji diagnostikovat. U diabetiků 2. typu se naopak jedná o delší časovou periodu postupného vývoje abnormální glykémie – proto má smysl zavedení a používání termínu prediabetes. Již bylo zmíněno, že i během ní jsou pacienti ohroženi rozvojem především makrovaskulárních komplikací (zejména pokud mají ještě další, popřípadě více rizikových kardiovaskulárních faktorů), ale také pro diabetes specifickými cévními komplikacemi mikrovaskulárními (retinopatie, nefropatie, polyneuropatie; 3).
Hlavní patogenetické mechanizmy prediabetu
V rozvoji prediabetu hrají hlavní roli dva základní patofyziologické mechanizmy – snížená inzulínová citlivost (tedy inzulínová rezistence) a porucha sekrece inzulínu z pankreatických beta-buněk. Tyto poruchy se mohou vyvíjet postupně nezávisle na sobě, současně nebo samostatně. Jedna pak přispívá k rozvoji druhé (např. snižující se citlivost na inzulín podporuje přechodně hypersekreci inzulínu z beta-buněk, která následně přechází ve sníženou sekreci inzulínu). U prediabetiků je tak přítomna buď jedna z poruch, nebo obě současně. U obézních lidí je častější zvýšená lačná glykémie (IFF), u štíhlých porucha glukózové tolerance (IGT; 4).
Diagnostika prediabetu
Prediabetes je souhrnný název pro různé typy poruch glukózové homeostázy, které diagnostikujeme na základě vyšetření glykémie, nejlépe v žilní krvi. Glykovaný hemoglobin není u nás pro diagnostiku prediabetu z technických důvodů zatím používán. Recentní studie u zdravých lidí s normální glykémií nalačno, ale vyšším glykovaným hemoglobinem však odkryla dramaticky vysoké riziko rozvoje diabetu (5). To podporuje význam glykovaného hemoglobinu jako perspektivního standardního screeningového vyšetření. Hodnoty diagnostické pro prediabetes jsou dle WHO guidelines mezi 39 a 47 mmol/mol.
V současnosti u nás diagnostikujeme prediabetes na základě vyšetření glykémií buď nalačno, nebo zátěžovým oGTT testem. Glykémii je možno v rámci screeningu vyšetřit i na glukometru z kapilární krve, nejde však o diagnostickou hodnotu – ta musí být vždy ověřena ze žilní krve validní laboratorní metodou. Stanovení glykémie na glukometru, tedy z kapilární krve, je nepřesné a stejně musí být vždy hodnota glykémie ověřena validní laboratorní metodou ze žilní krve. Jde o laboratorní diagnostiku, většina pacientů o prediabetu neví, a proto je velmi důležitý aktivní screening. Prediabetes rozdělujeme do dvou kategorií (viz tabulka 1).
Význam prediabetu
Při porušené glukózové toleranci je nezávisle na další progresi do manifestního diabetu významně zvýšené riziko úmrtí na infarkt myokardu, mozkovou mrtvici nebo důsledky ischemické choroby dolních končetin. U porušené glukózové tolerance (IGT) je toto riziko vyšší než u kategorie zvýšené glykémie nalačno (IFG). Důvodem je u IGT patrně více vyjádřená inzulínová rezistence než u IFG.
U IGT je také vyšší riziko mikrovaskulárních, typicky diabetických komplikací (nefropatie, retinopatie, polyneuropatie) nezávisle na dalším vývoji glykémií.
K rozvoji cévních komplikací přispívají inhibice vazodilatace, která je vyvolána kysličníkem dusnatým, poškození endotelu v důsledku uvolňování volných mastných kyselin a adipocytokinů z adipocytů a přímé metabolické poškození endotelu a orgánových buněk.
U osob s prediabetem a také s metabolickým syndromem (často provázejícím prediabetes) je vyšší riziko rozvoje a úmrtí na zhoubný tumor. Možnými mechanizmy tohoto rizika jsou endogenní i exogenní hyperglykémie, hyperinzulinémie, změny systému IGF (insulin-like growth factor), chronický subklinický zánět, abnormality v metabolizmu pohlavních hormonů a adipokininy (6). Metaanalýza studií ukázala, že každé zvýšení lačné glykémie o 0,56 mmol/l zvyšuje riziko karcinomu pankreatu o 14 % (7) – viz graf 1.
Léčba prediabetu
K tomu, abychom mohli prediabetes léčit, je nutné jej nejprve diagnostikovat. To znamená aktivně cíleně vyhledávat lidí s prediabetem. Dále je prokázáno, že úprava režimu (diety a pohybu) je základem úspěšné léčby u všech pacientů, u rizikové skupiny je indikován metformin. Také bariatrická chirurgie v indikovaných případech u obézních pacientů snižuje riziko progrese z prediabetu do diabetu (8). Redukce hmotnosti po bariatrickém výkonu zlepšuje inzulínovou senzitivitu, funkci beta-buněk a inkretinových hormonů. Tato celková léčebná strategie odpovídá současnému modernímu náhledu a medicínským postupům obecně – tedy přesunu těžiště péče do oblasti prevence.
Dietní a pohybový režim je velice účinný, normalizuje postprandiální glykémii a potlačuje progresi prediabetu do diabetu. Dieta znamená vlastně moderní racionální stravování. Jedincům s nadváhou a obezitou je důležité vysvětlit zdravotní význam trvalé redukce hmotnosti alespoň o 5 až 10 %. Optimální je i pravidelná aerobní fyzická aktivita (např. rychlá chůze třikrát až pětkrát týdně), případně silové cvičení.
Význam metforminu v prevenci prediabetu a rozvoje diabetu 2. typu dokládá randomizovaná klinická studie Diabetes Prevention Program s podáváním metforminu osobám s vysokým rizikem rozvoje diabetu 2. typu, která probíhala v letech 1996–2001. Byla ukončena o rok dříve, protože jasně ukázala pozitivní účinek metforminu. Takřka 90 % pacientů pak 15 let pokračovalo v dalším sledování (DPPOS – Diabetes Prevention Program Outcomes Study). Kromě glykémie byly sledovány také kardiometabolické parametry, bezpečnost léčby a také náklady na ni (9). V průměru po 2,8 roku od zahájení léčby metforminem došlo ve srovnání s placebem ke snížení incidence diabetu o 31 %. Větší efekt byl patrný u obéznějších pacientů a u osob s vyšší lačnou glykémií nebo anamnézou gestačního diabetu. DPPOS potvrdila dlouhodobý efekt metforminu se snížením rizika rozvoje diabetu o 18 % od randomizace (10 a 15 let). Léčba je hodnocena jako levná. Po 15 letech bylo také o třetinu nižší riziko mikrovaskulárních komplikací.
Recentní studie také naznačují, že metformin může snižovat rozvoj aterosklerózy i u nediabetiků. Probíhá vyhodnocování pozice dlouhodobého sledování efektu metforminu (zejména ze studií DPP/DPPOS) při jeho použití ve velmi časných stadiích dysglykémie na pozdější kardiovaskulární onemocnění a rakovinu. Metformin je proto doporučován pro léčbu už u prediabetu.
Cévní protektivní efekt metforminu je velmi pravděpodobně důsledkem jeho pleiotropního účinku. Hypoteticky může u metforminu vysvětlit prevenci aterosklerózy nezávisle na metabolizmu cholesterolu působení mediátorů, které například zlepšují mitochondriální funkci. Ovlivněním receptoru AT1 může metformin oslabit patogenetické mechanizmy aterosklerózy. Jedním z mechanizmů může být vysoký příjem tuků, který urychlí stárnutí cévní stěny. Metformin může podmínit redukci hmotnosti i tím, že změní metabolizmus buněk z anabolického do katabolického stavu, patrně v důsledku aktivace AMP kinázy. Také zvýšení koncentrace antioxidačního enzymu superoxiddismutázy 1 může bránit rozvoji aterosklerózy (10). Z experimentů na zvířatech se také zdá, že metformin inhibuje přímo glykaci kolagenu a snižuje tak výskyt tzv. diabetické kardiomyopatie, která se projevuje především chronickým srdečním selháním.
U rizikových pacientů je indikována léčba metforminem při přítomnosti alespoň jednoho z rizikových faktorů, uvedených v tabulce 2.
Metformin by měli mít všichni pacienti s prediabetem, kteří jsou mladší než 60 let a obézní.
U starých pacientů je vždy vhodné zvážit prospěch a riziko indikace metforminu u prediabetu (pacienta více než prediabetický stav může ohrozit nesprávná indikace metforminu a z ní plynoucí komplikace: laktátová acidóza u často přítomné renální insuficience, závažného srdečního selhání nebo respirační insuficience). S výhodou je možno využít místo IR formy metforminu (immediate release) i XR formy (metformin extended release), kde je účinná látka z nosiče plynule uvolňována a velmi dobře snášena. Dávkování je standardní (začátek 500 mg denně s případným postupným zvyšováním dávky až na 2× 1000 mg).
Aktivní pátrání po prediabetu je především v rukou praktických lékařů, jimiž by měli být tito pacienti dispenzarizováni, pečlivě sledováni a léčeni.
Tabulka 1
Diagnostická kritéria pro prediabetes
- Zvýšená glykémie nalačno (IFG – impaired fasting glucose): glykémie nalačno ze žilní plazmy je mezi 5,6 a 6,9 mmol/l.
- Porušená glukózová tolerance (IGT – impaired glucose tolerance): glykémie ve 120. minutě standardního oGTT se 75 g glukózy je mezi 7,8 a 11,0 mmol/l.
Tabulka 2
Indikace metforminu u prediabetu – rizikové faktory
- Diabetes 2. typu u přímých příbuzných (otec, matka, sourozenci)
- Zvýšené triglyceridy
- Snížený HDL cholesterol
- Arteriální hypertenze
- HbA1C vyšší než 45 mmol/mol
Graf 1: Lačná glykémie a relativní riziko karcinomu pankreatu – metaanalýza studií
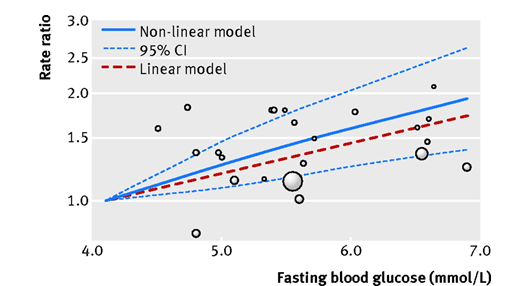
(Kroužky vyjadřují riziko v jednotlivých hodnocených studiích, jejich velikost vyjadřuje přesnost RR, dle)
Literatura
- Karen I., Svačina Š. et al. Prediabetes, Doporučené diagnostické a terapeutické postupy pro praktické lékaře. Centrum doporučených postupů pro praktické lékaře, SVL, U Hranic 16, Praha 10, 2016.
- Tuso P., Prediabetes and Lifestyle Modification: Time to Prevent a Preventable Disease The Permanente Journal / Summer 2014 / Volume 18 No. 3.
- Singleton J. R., Smith A. G., Russell J. W., Feldman E. L. Microvascular complications of impaired glucose tolerance. Diabetes. 2003 Dec. 52 (12): 2867–73. Grundy S. M. Pre-diabetes, metabolic syndrome, and cardiovascular risk. J Am Coll Cardiol. 2012 Feb 14. 59 (7): 635–43.
- Svačina Š. Bretšnajderová A. Obezita a diabetes. Maxdorf Praha 2000, 307 s.
- Shiffman D., et al. Elevated hemoglobin A1C is associated with incident diabetes within 4 years among normoglycemic, working-age individuals in an employee wellness program. Diabetes Care 2018.
- Scappatie L., Maiorino M., Bellastella et al. Insights into the relationships between diabetes, prediabetes, and cancer Endocrine. 2017 May; 56 (2): 231–239.
- Liao W.-Ch., Tu Y. K., Wu M. S., Blood glucose concentration and risk of pancreatic cancer: systematic review and dose-response meta-analysis BMJ 2014; 349: g7371, doi: 10.1136/bmj.g7371).
- Tucker M. E., Vega CH. P., Bariatric Surgery Reduces Prediabetes Complications, https://www.medscape.org/viewarticle/877582.
- Aroda1 V. R., Knowler W. C., Crandall J. P., et al. Metformin for the Diabetes Prevention Program Research Group. Metformin for diabetes prevention: insights gained from the Diabetes Prevention Program/Diabetes Prevention Program Outcomes Study Diabetologia. 2017; 60 : 1601–1611.
- Foruzandeh F., Salazar G., et al. Metformin Beyond Diabetes: Pleiotropic Benefitsof Metformin in Attenuation of Atherosclerosis. J Am Heart Assoc. 2014; 3.
Kurz je již bez kreditace, vhodný k edukaci
Byl pro Vás kurz přínosný? Rádi byste se k němu vyjádřili? Napište nám − Vaše názory a postřehy nás zajímají. Zveřejňovat je nebudeme, ale rádi Vám na ně odpovíme.
Přihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



